
- 赖红昌教授
- 上海九院口腔种植科主任
- 口腔种植支持固定修复
- 口腔种植支持活动修复等
上海九院种植牙口腔颅颌面种植科主任,教授、主任医师、博士生导师。现任中华口腔医学会口腔种植专业委员会主任委员,国际口腔种植协会专家委员会委员...[详细]
研究成果
翻瓣或不翻瓣即刻种植术后骨量变化的研究
更新时间:2019-06-27 15:12
翻瓣或不翻瓣即刻种植术后骨量变化的研究
Bone volume changes after immediate implant placement with or without flap elevation
张晓梦 翻译;庄龙飞 审校
关键词:骨尺寸,骨移植,锥形束计算机断层扫描(CBCT),即刻种植
摘要
目的:本前瞻性研究旨在评估即刻种植联合同期植骨填充颊侧间隙后的骨尺寸改变,研究颊侧骨板基线期厚度对骨改建的影响,并比较翻瓣或不翻瓣两组6个月愈合期后的骨量变化。
材料与方法:本研究纳入需要在非磨牙位点拔牙后作即刻种植的患者。在这些病例中,若不翻瓣(试验组)无法拔除患牙,需小心地翻开黏骨膜瓣(对照组)。拔牙后即刻行锥形束计算机断层扫描(CBCT)检查,即刻植入种植体,并在种植体与颊侧骨壁的骨间隙中充填无机牛骨。 6个月后,行第二次CBCT检查。不知分组情况的研究者将这两个时间点的CBCT图像重叠并进行一系列的测量以确定两个时间点之间骨体积的变化。
结果:本研究共纳入35名患者,其中20名归入试验组。颊侧骨板高度、舌侧骨板高度和牙槽嵴顶下2 mm、 4 mm、 6 mm处的牙槽骨厚度在基线和术后6个月这两个时间点之间的差值分别为0.48±1.35、 0.58±1.51、 0.64±0.81、 0.59±1.36和0.52±1.16。观察发现,颊侧骨板初始厚度与6个月时的颊侧骨板高度之间具有中度的相关性(P = 0.0001),翻瓣和不翻瓣两组之间无统计学差异。
结论:即刻种植联合无机牛骨同期植入剩余间隙后,牙槽骨高度和骨厚度均有约0.5 mm的吸收。颊侧骨板的初始厚度与6个月后的牙槽骨厚度之间无统计学相关性。尽管翻瓣组观察到更多的骨吸收,但是翻瓣与不翻瓣两种途径之间并无显著的统计学差异。
种植牙是修复缺失牙以恢复咀嚼、语音和美学功能的一种有效途径。种植体植入颌骨后,骨长入种植体表面并保持稳定以支持上部的修复体来行使功能。种植体与骨之间这种直接的结构和功能的结合称为骨整合(Brånemark et al. 1969),这一发现毫无疑问是过去40年牙科学的重大突破之一。
传统上,拔除患牙后需等待数月后植入种植体。但是,拔牙后牙槽嵴的吸收可能会大大降低剩余骨量 (Vander Weijden et al. 2009; Tanet al. 2012),影响种植体植入至理想位置最终未能达到较佳的修复效果。在前牙区,由于其颊侧骨板吸收更显著,这一问题因而尤为突出(Vander Weijden et al. 2009; Tan et al.2012),可导致种植体颊舌侧位置偏差,影响修复效果。
另一方面,缩短拔牙与种植体植入之间的等待时间以及减少手术次数也是临床患者的重要诉求。因此,即刻种植的概念应运而生。这个概念自20世纪70年代晚期引入后(Schulte & Heimke 1976), 在 之 后数十年间被同行大量实践并评估(Lazzara 1989; Werbitt & Goldberg 1992; Watzek et al. 1995; Ferrus et al. 2010; Cosyn et al.2011; Benic et al. 2012; Lang et al. 2012; Chen & Buser2014)。起初人们认为即刻种植可以避免骨改建和吸收(Werbitt & Goldberg 1992; Watzek et al. 1995),但是临床和实验证据表明牙槽骨厚度和高度的吸收,尤其是颊侧骨板的吸收,仍会发生(Araújo et al. 2005, 2006;Ferrus et al. 2010)。从美学角度来讲,这些骨吸收改变有可能在远期导致牙龈面中部退缩(Chen & Buser2014)。因此,为了达到稳定的美学效果,细致的病例筛选,包括保留完整的牙槽窝壁、选取中到厚度的牙龈生物型、偏舌侧植入种植体、保证足够的初期稳定性,以及临床医生的操作技术都显得尤为重要((Langet al. 2012; Chen & Buser 2014)。并且,在过去的几年中,研究人员尝试不同策略以减少软组织的退缩。首先,一些临床医生运用不同的骨增量技术来实现种植体与牙槽窝之间的骨再生,例如自体骨移植(Becker etal. 1994a,b)、骨替代材料移植(Cosyn et al. 2011; Benicet al. 2012)、采用可吸收膜(Koh et al. 2011)或不可吸收膜(Becker et al. 1994a,b)的引导骨组织再生术、以及多种促进骨再生的分子如釉基质蛋白(Cangini & Cornelini2005)的使用。除此之外,还有人建议术中行结缔组织瓣移植以增加软组织的厚度(Bianchi & Sanfilippo 2004;Miglioratti et al. 2015)。此外,一些狗的动物实验研究表明不翻瓣术由于未影响黏骨膜的血供,可以将颊侧骨板的吸收控制在最小程度(Blanco et al. 2008)。
本临床试验的主要目的为:(i)在具有完整颊侧牙槽骨壁的拔牙窝行即刻种植并在拔牙窝与种植体间隙同期植入无机牛骨后,观察牙槽骨尺寸的变化;(ii)研究颊侧骨板的最初厚度是否会影响骨体积的变化;(iii)比较翻瓣和不翻瓣术后6个月骨量的变化。
材料与方法
患者筛选
本前瞻性临床研究在2012年1月至2014年1月期间于帕多瓦大学的牙科门诊部进行。本试验通过帕多瓦大学伦理委员会的审核(Ref. 2571-P, 12-03-2012),并遵从2008年修订的1975年赫尔辛基宣言。所有参与研究的患者均签署知情同意书。
患者的纳入标准如下:(i)一非磨牙位点的牙齿计划需拔除;(ii)研究基线时全口菌斑指数(FMPS)和出血指数(FMBS)均小于25%;(iii)最终附着丧失的区域要局限于试验纳入位点之外;(iv)即刻植入种植体的初期稳定性至少要达到35N。
患者的排除标准如下:(i)具有任何与口腔治疗禁忌症相关的病史;(ii)可能阻碍愈合和/或影响牙周状况的任何局部或全身疾病、情况或药物治疗等;(iii)抽烟习惯;(iv)不能或不愿意接受随访和回访;(v)拔牙后发生颊侧骨壁存在骨开裂或骨开窗穿孔。
样本量计算
样本量计算在纳入患者前进行,计算基于试验的主要结果变量即6个月时骨体积变化。两组的骨厚度差异为1 mm时,被认为具有临床相关性。双侧检验中,假设α风险为5%, β风险为20%,共需要30个患者(每组15个)足够检验出两组的差异(≥1 mm时)具统计学意义。将常见的1.1 mm设为样本量计算时的标准差(Ferrus et al. 2010)。
手术步骤
术前一小时,患者需服用2 g的阿莫西林和克拉维酸(Augmentin, Roche, Milan, Italy)进行预防性抗生素治疗。所有步骤均在局麻(4%的盐酸阿替卡因和1:100000的 肾 上 腺 素-Alfacaina N, Weimer Pharma, Rastat, Germany)下进行,必要时行镇静措施。首先,拔除患牙,操作尽量轻柔以减少周边骨的机械创伤。若由于根折或牙根的冠向1/3完全破坏而无法在不翻瓣情况下拔除患牙,则小心地翻开黏骨膜瓣。不破坏附着于牙槽窝壁的牙周膜。仔细去除拔牙窝中可能存有肉芽组织。
术前一小时,患者需服用2 g的阿莫西林和克拉维酸(Augmentin, Roche, Milan, Italy)进行预防性抗生素治疗。所有步骤均在局麻(4%的盐酸阿替卡因和1:100000的 肾 上 腺 素-Alfacaina N, Weimer Pharma, Rastat, Germany)下进行,必要时行镇静措施。首先,拔除患牙,操作尽量轻柔以减少周边骨的机械创伤。若由于根折或牙根的冠向1/3完全破坏而无法在不翻瓣情况下拔除患牙,则小心地翻开黏骨膜瓣。不破坏附着于牙槽窝壁的牙周膜。仔细去除拔牙窝中可能存有肉芽组织。
拔牙后立即行CBCT (Kodak 9000, Kodak DentalSystem, Rochester, NY, USA))检查以确定拔牙窝的颊侧骨壁是否完整。若拔牙需在翻开全厚瓣的情况下进行,患者则分配至对照组。若不翻瓣即可拔除患牙,患者则分配至试验组。
对照组(翻瓣)
拔 牙 后 即 刻 植 入 种 植 体(NT Osseotite® 3i, PalmBeach, FL, USA)。种植体与牙槽窝颊侧骨壁之间的间隙填入小颗粒的无机牛骨(Bio-Oss®, Geistlich PharmaAG, Wolhusen, Switzerland),不盖膜。上愈合基台,并复位黏骨膜瓣拉拢缝合(图1)。
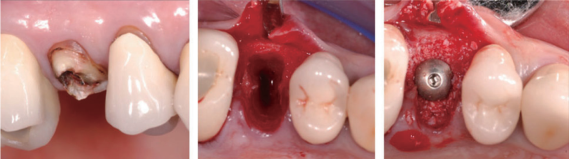
图1. 翻瓣组的即刻种植过程
试验组(不翻瓣)
在不翻瓣的条件下拔牙后,行即刻种植。同样地在种植体与牙槽窝颊侧骨壁之间植入小颗粒无机牛骨并放置愈合基台(图2)。
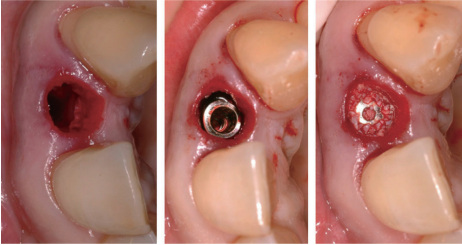
图2. 不翻瓣组的即刻种植过程
所有的种植体植入深度为拟修复体牙冠龈缘根方3 mm处,种植体植入的中心在切牙或尖牙位置位于舌隆突,在前磨牙位置位于咬合面中心。
术后护理
术后安装马里兰临时修复体。患者继续接受抗生素治疗, 1000/62.5的阿莫西林/克拉维酸口服6天,每日两次。必要时服用400mg的布洛芬,一天三次。
随访
术后一周拆线。术后1、 3、 6月对患者进行随访。在第5个月时,所有的种植体均完成上部修复并负载。
在第6个月行第二次CBCT检查。同时对患者进行临床评估,拍摄标准的根尖片来确定种植体周围骨水平的基线数据。
若发生种植手术和修复的并发症要随时记录。种植体负载后的3个月和6个月对患者进行回访。
CBCT分析
第一张CBCT (Kodak 9000, Kodak Dental System)(CBCT1)摄于拔牙后和即刻种植前,第二张CBCT(CBCT2)摄于术后6个月最终修复体戴入。将两张CBCT的3D重建图像按照Jung等(2013)描述的技术采用Simplant Pro® 2011(Dentsply Spain, S.L.)进行重叠。为了匹配CBCT1和CBCT2,每张3D照片要确定至少3个解剖参照点(图3)。必要时手动调节一些细小差异来达到最终的匹配重叠。使用相同的参照点和参考线在基线和6个月时作测量(图4)。在拔牙窝底作一条水平参考线,在拔牙窝的中心作此线的垂线作为垂直参考线。在CBCT1的冠状面上,颊侧牙槽嵴顶即最冠端以下1mm、 3 mm和5 mm处测定颊侧骨板厚度作为基线的颊侧骨板厚度(BW)。在CBCT1和CBCT2上测定从颊舌侧骨嵴最冠端到水平参考线的直线距离为骨高度。然后,计算两组测量值之间的差值,表示两组骨高度的尺寸变化的差异。牙槽骨的宽的是以CBCT1颊侧牙槽嵴的最冠端为基准,在CBCT1和CBCT2的冠状面上测量其下2 mm、 4 mm和6 mm处的牙槽骨厚度,然后计算每组的差值并以mm表示,从而评估6个月牙槽骨宽度的尺寸变化(图5和6)。
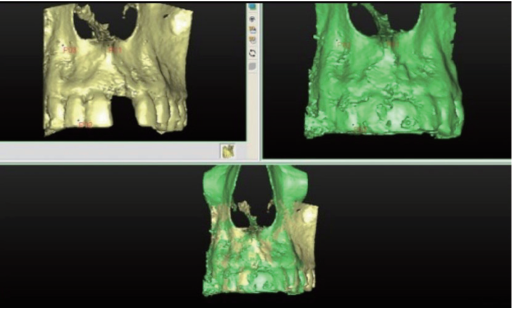
图3. 采用眶下孔、鼻前棘和11的切缘作为解剖参照点重叠CBCT1和CBCT2
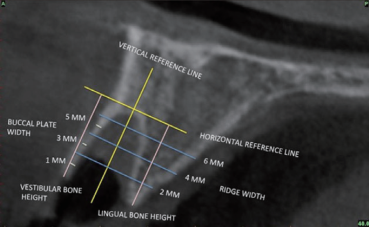
图4. CBCT扫描图上作测量
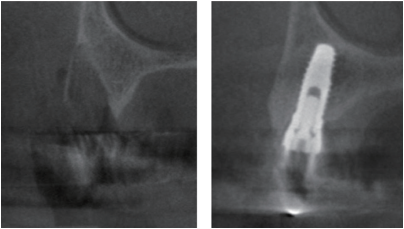
图5. 翻瓣组的CBCT1和CBCT2
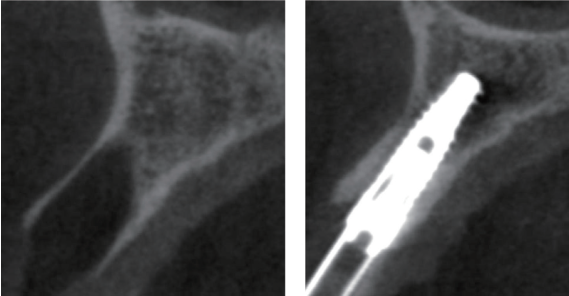
图6. 不翻瓣组的CBCT1和CBCT2
研究者校准
一名研究者(D.J.)经过试验用测量系统的培训,在对分组情况(翻瓣和不翻瓣)不知情的前提下进行测量。临床试验前已向其做所有详细的解释。研究者对每个选定的位点进行两次独立和盲性的测量,然后记录每个治疗位点骨量的变化,测量不限时间。
临床试验前,研究者测定5个患者的牙槽嵴顶下1、3和5mm处的颊侧骨板厚度, 24小时候重复测定一次以检验研究者的内可靠性。研究者以小于0.5 mm的差异重复90%的记录数据,具有很高的可靠性(Cronbach’salpha 0.995)。
统计检验
对数据的描述主要使用平均值、标准差(SD)和频数。剔除失访的患者。所有的检验均使用SPSS 22.0软件包(SPSS inc., Chicago, IL, USA)。
连续变量的分布使用柯尔莫诺夫-斯米尔诺夫检验(Kolmogorov–Smirnov test)判定。连续变量以均值±标准差的形式表示,并采用曼-惠特尼秩和检验(U Mann–Whitney test)与基线进行对比。 6个月时(CBCT2)和基线测量(CBCT1)之间的均值变动采用威尔科克森检验(Wilcoxon test)分析,而两组间6个月时(CBCT2)和基线测量(CBCT1)之间的均值变动则采用曼-惠特尼秩和检验(U Mann–Whitney test)分析。基线颊侧骨板厚度与牙槽骨厚度之间的相关性以及基线颊侧骨板厚度与6个月时颊侧骨板高度之间的相关性采用斯皮尔曼检验法(Spearman test)来测定。所有的检验中,统计学差异的水平设为alpha=0.05。
结果
本研究共招募35名患者(22女/13男,平均年龄 :54±19.7岁),共植入35颗种植体,其中20颗属于不翻瓣组,15颗属于翻瓣组。种植位点和拔牙原因详见表1。所有患者均完成临床试验,手术过程及随后的6个月随访中无并发症的发生。
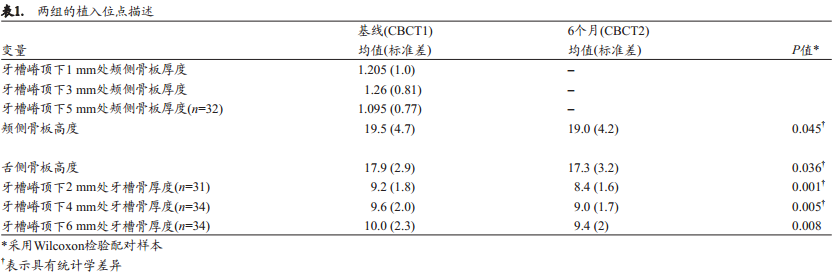
综合分析
在整个观察期内可观察到颊侧和舌侧骨板高度降低以及牙槽骨厚度减少(表2)。基线期颊侧骨板高度、舌侧骨板高度以及牙槽嵴顶下2、 4、 6 mm处牙槽骨厚度在6个月后分别降低或减少0.48±1.35、 0.58±1.51、0.64±0.81、 0.59±1.36和0.52±1.16 mm。
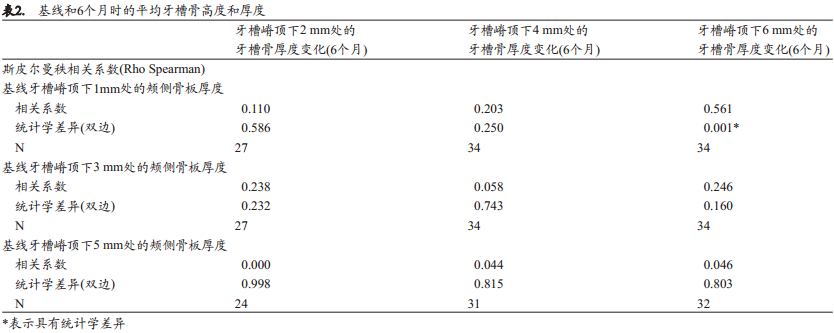
分析初始颊侧骨板厚度对6个月时骨体积变化的影响时发现基线期牙槽嵴顶下1 mm处的颊侧骨板厚度与6个月时颊侧骨板高度降低之间存在中度的正相关(rho:0.561, P=0.001)。但是,基线期牙槽嵴顶下3、5 mm处的颊侧骨板厚度与6个月牙槽骨厚度的变化之间无显著相关性(表3)。

翻瓣vs不翻瓣
两组基线时各项数据无统计学差异。表4列出了两组分别在基线和6个月时的骨平均尺寸。与基线期相比,对照组(翻瓣组)颊侧骨板高度平均降低了1.03 mm (P=0.006),而牙槽嵴顶下2、 4、 6 mm处的牙槽骨厚度分别平均减少了0.84 mm (P=0.003)、 1.09mm (P=0.005)、 0.91 mm (P=0.024), 即 分 别 减 少 了9.07±8.52%、 9.09±11.61%和7.22±9.51%。比较不翻瓣组的基线与6个月数据时发现仅舌侧骨板高度(平均降低0.91 mm; P=0.018)和牙槽嵴顶下2 mm处牙槽骨厚度(平均减少0.48 mm; P=0.028)的差异具有统计学意义。不翻瓣组 6个月时牙槽嵴顶下2、 4、 6 mm处的厚度相比基线期分别减少了5.44±9.88%、 2.02±9.57%和2.89±10.99%。两组(即翻瓣组与不翻瓣组)6个月内牙槽骨高度和厚度的变化均无统计学差异(表5)。
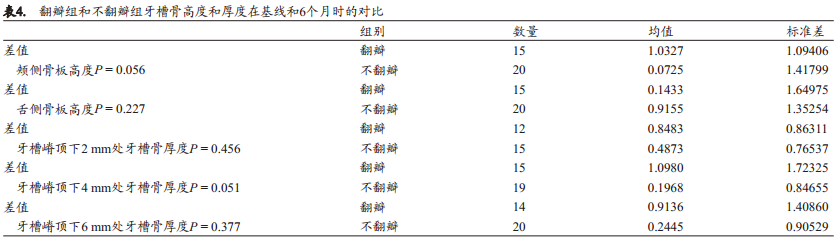
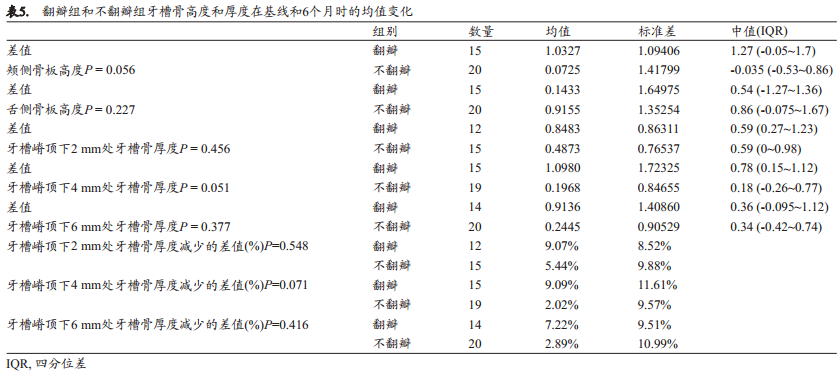
讨论
现已证实种植体周围有充足的骨支持才能保证种植体周围软组织的长期稳定,进而保证种植修复的美学效果(Grunder et al. 2005)。因此,学者们提出不同的方法来限制种植体周围骨丧失。本研究结果证明,即刻种植联合同期植骨并不能完全避免骨吸收,牙槽骨的厚度和高度均减少约0.5 mm。本结果与最近一项meta分析所报道的结果一致,其结果发现颊舌侧骨板高度分别减少约0.78 mm和0.50 mm(Lee et al. 2014)。
有趣的是,原本为了保存拔牙后骨量的牙槽嵴保存术,其术后牙槽骨的厚度和宽度也均有所减少(Vignoletti etal. 2012)。 Jung(2013)等在不翻瓣的拔牙窝中填入无机牛骨并使用CBCT来观察愈合6个月后的牙槽骨尺寸变化,结果发现牙槽骨水平向平均减少0.6 mm,垂直向降低0.0到1.2 mm不等。尽管即刻种植后的骨厚度减少类似牙槽嵴保存术,但其减少了手术次数及椅旁时间,从而提高了患者的满意度。
颊侧骨板的血供主要来源于牙周膜、骨髓和外侧黏骨膜(Carranza et al.1966)。若考虑到上前牙的颊侧骨板厚度在大部分病例中小于1 mm(Huynh-Ba etal.2010),则该位点的骨通常都由皮质骨组成。拔牙后,颊侧骨板则失去牙周膜来源的血供,仅存骨膜来源。而且,若采取翻瓣,亦会失去仅剩的黏骨膜血供,进而导致颊侧骨板的吸收。鉴于此,我们做出如下假设:a)基线期较薄的颊侧骨板会发生更为显著的骨吸收;b)不翻瓣手术可最小化骨吸收。对于第一个假设,我们的研究发现牙槽嵴顶下1 mm处颊侧基线期的骨厚度与6个月时的颊侧骨高度之间存在中度的正相关。因此,颊侧骨板越薄,颊侧骨高度的降低越明显。 Ferrus等(2010)发现,当颊侧骨板厚度超过1 mm时,拔牙后4个月颊侧骨板厚度减少较小。本研究颊侧骨板基线期的厚度平均约为1.1 mm,并且应用无机牛骨填充种植体与颊侧骨壁之间的间隙,因此结果未发现颊侧骨板基线期厚度与6个月后的颊侧骨厚度变化之间具有相关性。 Huynh-Ba等(2010)也发现颊侧骨板厚度平均为1mm,同时也强调其在71%的病例中处于0.5到1 mm的范围。 Januario等(2011)亦报道,上前牙在牙槽嵴顶下5 mm处的颊侧牙槽骨厚度平均约为0.5~0.6 mm。假设本研究中此处颊侧骨板情况相同,则也应该观察到高度和厚度有更为明显的降低和减少(Ferrus et al. 2010)。对于第二个假设,由于样本量较小,本研究未发现翻瓣和不翻瓣的骨体积变化之间存在统计学差异。但是从CBCT收集的数据具有临床相关性。在翻瓣组,颊侧骨板高度降低1.03 mm,而牙槽骨厚度减少高达1.37mm。而在不翻瓣组, 6个月内的颊侧骨板高度相对比较稳定(仅相差0.08 mm),牙槽骨宽度的减少也在0.2~0.31 mm范围之内。对于舌侧牙槽骨来说,牙槽骨高度在翻瓣组和不翻瓣组分别降低0.15和0.92 mm。
不翻瓣组相比翻瓣组舌侧骨板高度降低的更多和颊侧骨板高度更好的稳定性,此结果可能是由于不翻瓣时种植体的植入位置更偏腭侧(Tomasi et al. 2010)所致。Blanco等(2008)对比研究比格犬动物模型上翻瓣与不翻瓣即刻种植,发现3个月时翻瓣组的种植体-骨结合最冠方位置相比不翻瓣组更靠近根方,但是两组之间并无统计学差异。与之相反,其他一些研究发现翻瓣与不翻瓣比较牙槽骨尺寸变化无显著差异。 Caneva等(2010)的动物实验研究两种处理方式于4个月后颊侧骨改变,两组结果相同。而且, Froum等(2011)在标准根尖片上观察测定翻瓣和不翻瓣组在植入一段式种植体6个月和1年后近中和远中骨水平变化,两组的结果同样相近。
综上所述,本前瞻性研究的结果提示,即刻种植联合同期无机牛骨填充颊侧骨间隙6个月后,牙槽骨高度和厚度平均减少约0.5 mm。虽然颊侧骨板基线期厚度与6个月时的牙槽骨厚度之间并无明显的相关性,其却与6个月时的颊侧骨板高度之间存在中度的正相关。此外,尽管翻瓣组存在更多的牙槽骨吸收,翻瓣与不翻瓣两组之间未发现统计学差异。由于目前的文献对最后这一点仍存在争议,且鉴于本研究设计方面的局限性,因此仍需设计完善的临床随机对照试验进一步进行研究。



